О том, почему выпускники медакадемии не идут в реаниматологи и неврологи, зачем эндоваскулярным хирургам персональные дозиметры и «свинцовые» очки, что такое терапевтическое окно и почему в него необходимо попасть каждому пациенту, как спасает жизни и здоровье прибор с ангельским названием — читайте в этом материале.
Региональный сосудистый центр при областной больнице — место, куда днем и ночью привозят тяжелых больных с инфарктами и инсультами не только из Благовещенска и близлежащих районов, но и из самых отдаленных уголков области.
Работающие здесь врачи проводят в стенах больницы две трети своего времени. На эту передовую, где почти не бывает затишья, меня и отправили — узнать, как живут работой амурские медики.
На свое дебютное дежурство в РСЦ я отправилась с запасом провизии, который мне не пригодился. За семь часов, что я провела в центре, поесть было некогда. Ночная смена врача здесь длится около 16 часов. И это после 8-часового рабочего дня. А на следующее утро — снова к пациентам. Правда, если медики дежурят в своем отделении (я успела побывать во всех четырех: неврологии, анестезиологии и реанимации, рентгенохирургических методов диагностики и лечения и неотложной кардиологии).
На финише полуторасуточного рабочего марафона мы застаем Наталью Погорелову — заведующую отделением неотложной кардиологии и и. о. директора РСЦ. Вид у Натальи Анатольевны хоть и слегка усталый, но бодрый.
— Когда мы вступили в федеральную сосудистую программу, в Амурской области были созданы РСЦ и три первичных сосудистых отделения — в Благовещенске, Райчихинске и Свободном, — вводит в курс дела завотделением. — Вся область поделена на зоны. В нашу зону попадают Ивановский, Тамбовский, Белогорский районы и отдаленные районы Благовещенска.
Помимо этого, к нам везут тяжелых больных из труднодоступных районов области. У нас нет никакой плановости — все в авральном режиме. В один день может поступить 11 человек с инфарктами. А бывает, где-то свыше нам дают передышку — и поступает 4—5 человек неострых больных.
Основа инфаркта — закупорка артерий тромбом. По словам Натальи Анатольевны, больным с таким диагнозом могут назначить тромболизис — это введение в сосуд препарата, который растворяет тромб. Процедуру делают и на местах, и в РЦС. А вот операции — ангиопластику со стентированием — проводят только в региональном центре.
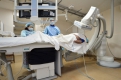
Что такое ангиопластика и стентирование, мне предстоит узнать прямо сейчас. Из кабинета заведующей мы попадаем в эндоваскулярную операционную, где стоит прибор с ангельским названием стоимостью 45 миллионов рублей. Ангелограф, как мне сначала показалось, на деле оказался ангиографом, но назначение у него от этого не меняется — с помощью этого аппарата в центре уже два года спасают жизни.
Сквозь окно в комнате, где мы находимся, хорошо видна операционная, а на двух мониторах перед нами — все жизненные показатели больного и то, что происходит у него внутри. Белогорцу, лежащему сейчас на операционном столе, лет 60. Утром у него был инфаркт, а к 15.30 после полуторачасового путешествия в машине скорой помощи он оказался здесь. Сейчас в полном сознании (при операции делают лишь местную анестезию) и очень волнуется. А по эту сторону просвинцованного стекла сильнее всех, кажется, волнуюсь я. У меня на глазах трубочкой тоньше нитки хирург с помощью пульта «путешествует» по артерии к чужому испуганному сердцу.
У его владельца полностью закрыта одна артерия, снабжающая орган кровью, и из-за склеротической бляшки сильно сужена вторая. Но спустя 20 минут после начала операции я с облегчением вижу на мониторе, как кровь побежала по освобожденной от тромба артерии. Ближайшие 12—14 суток пациент пробудет в центре, где его будут наблюдать и долечивать, а потом, если все будет хорошо, отправится домой.
Инфаркт как приговор
До появления в области ангиографа выживших после инфаркта больных (умирало около 17 процентов) лечили уколами и таблетками. А через полгода, когда в миокарде произошли уже необратимые изменения, отправляли в Новосибирск или Хабаровск, где делали аортокоронарное шунтирование — операцию уже на открытом сердце. Тогда почти все, кто пережил инфаркт, становились инвалидами. Ситуация начала меняться, когда три года назад в рамках федеральной программы в регионе создали сосудистый центр, для которого закупили дорогостоящее оборудование. Сейчас от инфаркта умирают около 10 процентов, поступающих с этим диагнозом амурчан. Среди тех, кто перенес эндоваскулярную операцию, этот показатель 3,8 процента.
— Мы не всех пациентов живых со стола снимаем. Но ни разу это не зависело от нашей квалификации, — говорит заведующий отделением рентгенохирургических методов диагностики и лечения областной больницы Алексей Русаков. — Есть пациенты, которые поступают в тяжелом состоянии с обширными инфарктами. Для нас большое значение имеет терапевтическое окно — это промежуток, во время которого не успевают произойти необратимые изменения в миокарде. Идеальный срок от появления боли до начала операции — 90 минут. Если мы за это время успеваем оказать эндоваскулярную помощь, никаких необратимых изменений не произойдет. Максимальный срок — 12 часов, после этого времени сердечная мышца, которая осталась без кровоснабжения, умирает.
В центре уже провели более 500 операций на сердечных артериях. Говорят, больше всего инфарктов приходится на холодные месяцы, в частности, на январь — так организм реагирует на морозы. Но в этом году из-за перепадов давления очень много пациентов поступило весной — 50 человек только за апрель. В штате отделения четыре хирурга, включая и самого Алексея Анатольевича. Правда, сейчас оперируют лишь трое — один из врачей недавно сам оказался на своем операционном столе.
— У нашего 30-летнего хирурга рванула аневризма в голове. Несколько дней он болел, а потом на работе прямо в ординаторской ему стало плохо, — рассказывает Алексей Анатольевич. — Мы сделали ему томограмму мозга, а там кровь. Ему очень повезло, что он оказался на работе — сам бы не смог диагностировать инсульт. Его прооперировали нейрохирурги. Сейчас идет на поправку — проходит реабилитацию в нашем центре.
Возраст тех, кого привозят сюда с инфарктами, обычно за 50 лет. 67 процентов больных — мужчины. Самому молодому пациенту было всего 28 лет. Привозили сюда и 30—40-летних, причем в последнее время таких случаев становится больше. Как правило, у молодых пациентов есть наследственная предрасположенность к сосудистым заболеваниям. Здесь же проводят операции и на сосудах мозга, но гораздо реже, как правило, после инсульта поступают очень тяжелые больные.
Помимо изматывающих дежурств, в работе эндоваскулярных хирургов есть и опасность — например, ионизирующее излучение от ангиографа, который работает круглые сутки. Чтобы уберечь себя, в операционную надевают свинцовые фартук и нагрудник, у каждого хирурга есть персональный дозиметр. «А это специальные очки — тоже со свинцом. От излучения сильно страдает сетчатка глаз», — объясняет завотделением. Он работает в областной больнице уже 17 лет. Говорит, хотел стать врачом еще со школы. Учеба в мединституте, где вместо обычных пар у будущих докторов были 3—4-часовые занятия, некоторых буквально свела с ума — на курсе Русакова было два случая шизофрении. Обучение продолжается до сих пор — медики регулярно ездят на семинары, а сам диплом приходится подтверждать каждые пять лет.
Побег от инсульта
Завотделением неврологии РСЦ Алену Рукосуеву мы застаем в приемном покое — осматривает больного из Ивановки, уже четвертого за день. Она сегодня на дежурстве — и за заведующую, и за невролога. Что поделать, если желающих пойти работать в ее неспокойное отделение мало — выпускники медакадемии предпочитают идти в массажисты и косметологи. Сама Алена Алексеевна, будучи в старших классах школы, чуть было не соблазнилась перспективой учебы в кулинарном училище, но интерес к медицине победил.
Пациенты попадают в неврологию РСЦ, как правило, после перенесенного инсульта, и это более тяжелые больные, чем те, с которыми имеют дело кардиологи. Поэтому и показатели летальности здесь выше. Если больному повезло и он попал в больницу в течение 4,5 часов после инсульта, ему можно помочь — растворить тромб в сосуде головы специальным препаратом, а при кровоизлиянии провести операцию. Но в прошлом году из 679 человек, госпитализированных в отделение, лишь 56 попали в терапевтическое окно. Главные причины две — длинная дорога из отдаленных районов и то, что люди не знают о роковом диагнозе. Тромболизис в прошлом году сделали 12 пациентам. Более 420 прошли реабилитацию и вышли из РСЦ будучи способными себя обслуживать. Глубокими инвалидами после перенесенного инсульта стали 127 пациентов, умерли — 131.
В отделении, помимо неврологов, работают логопеды, физиотерапевты, психиатр, соцработник, инструкторы по лечебной физкультуре — все те, кто поднимает пациентов на ноги.
В неврологии 48 коек, как выясняется, с неспокойными больными. Некоторые из них убегают, едва успев прийти в себя. Одного пожилого мужчину в прошлом году даже разыскивали с милицией. В этом году он снова попал в неврологию с инсультом. Но на этот раз в более тяжелой форме.
Между жизнью и смертью — реанимация
Все те, кто попадает в РСЦ с инсультом, первые сутки проводят в реанимации, а дальше — как повезет. Могут перевести в отделение, а могут задержать здесь — в этих тихих палатах на две-три койки каждый больной подключен ко множеству датчиков. Сюда же попадают больные после операций. Тишина здесь царит потому, что большинство пациентов без сознания.
— Хирургов все знают, а реаниматологов обычно никто — люди просто не помнят тот период, когда находятся у нас, — констатирует завотделением анестезиологии и реанимации РСЦ Евгений Зотов. — Хирург делает операцию, а наша задача сделать так, чтобы человек не умер после нее. Это зависит от множества факторов.
Его больные находятся под постоянным наблюдением, у них ежечасно измеряют все показатели, берут необходимые анализы, если нужно, меняют лечение — готовых схем в этом отделении нет. В реанимацию часто попадают люди с самыми неблагоприятными прогнозами, но чудеса никто не отменял. Так, три долгих месяца в полном сознании в реанимации пролежал парень, у которого не работала ни одна мышца. Сейчас он живет полноценной жизнью. «Это чудо, что он выжил в течение этих трех месяцев. Могло случиться все, что угодно — любая инфекция могла стать для него смертельной», — говорит врач.
Насчет врачебной грубости завотделением реанимации придерживается однозначного мнения.
— Я стараюсь видеть в пациенте пациента, а не человека. Это звучит грубо, но когда начинаешь проявлять эмоции, то мысли путаются, а руки дрожат, — объясняет медик. — Эффект гораздо лучше, если четко выполняешь необходимые манипуляции. Но ничто человеческое нам не чуждо — врачи переживают за пациентов и чувствуют их боль. Вместе с тем это работа, но работа, заключающаяся в спасении жизни. Работа анестезиолога-реаниматолога — хобби для экстремалов.
Стать экстремалом еще и в свободное от работы время Евгению Евгеньевичу было не суждено. Лет 9 назад он решил прыгнуть с парашютом и даже записался на инструктаж. Но ровно за день до начала летной учебы к нему в реанимацию с тяжелыми травмами попал как раз парашютист, столкнувшийся в небе с другим спортсменом. После этого доктор решил не рисковать. Но год назад увлекся практической стрельбой — в этом виде спортсмен на скорость и меткость стреляет из ружья или пистолета по мишеням, движущимся в установленных декорациях. «Никакого риска для жизни, — говорит доктор, — за 50 лет истории этого вида спорта не было ни одного несчастного случая».
30 тысяч рублей в месяц в среднем получает врач отделения неврологии РСЦ, при условии, что у него будет 8—10 ночных дежурств.
Возрастная категория материалов: 18+














 Врач-психотерапевт рассказал, почему сложно лечить алкоголиков и кому помогает кодировка
Врач-психотерапевт рассказал, почему сложно лечить алкоголиков и кому помогает кодировка
А я бы сказала врачам — большое сердечное спасибо. Если они сбегут из медицины кто будет нас с вами лечить?
— gostiay (гость)Для чего идти в медицину?Получать жалкие подачки,вечно быть у всех виноватым,а к 50 годам остаться глубоким инвалидом!Подумать только в 30 лет уже так здоровье надорвал....Бегите доктора от этой медицины,если вы конечно не камикадзе.....
— Павлик (гость)